Bauchspeicheldrüsenentzündung (Pankreatitis)
Bei einer Bauchspeicheldrüsenentzündung werden die Verdauungsenzyme der Bauchspeicheldrüse bereits am Ort der Entstehung aktiv - die Bauchspeicheldrüse verdaut sich sozusagen selbst. Man unterscheidet zwischen akuter und chronischer Pankreatitis.
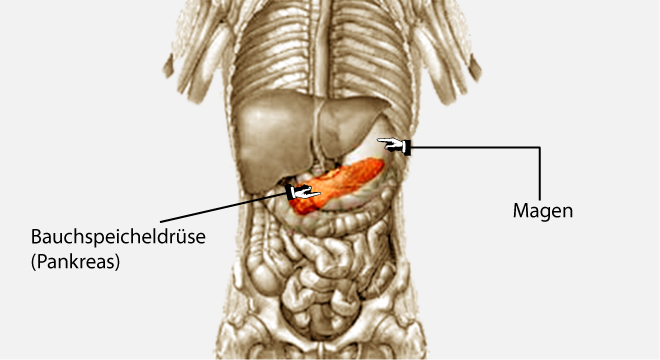
Die Bauchspeicheldrüse (Pankreas) ist ein für die Verdauung wichtiges Organ. Sie liegt im oberen Bauchraum etwa auf Höhe der Nieren und ist im Bogen des Zwölffingerdarmes eingebettet.
Das Pankreas besteht aus einem endokrinen Anteil, der Hormone freisetzt (Insulin, Glukagon) und einem exokrinen Anteil, der Verdauungssäfte produziert. Die Verdauungsenzyme (Eiweiss und Fett-spaltende Stoffe) sind Stoffe, die im Darm die aufgenommene Nahrung in kleinste Bestandteile spalten. Ist die Funktionstüchtigkeit der Bauchspeicheldrüse eingeschränkt, so wird die Verdauung erheblich beeinträchtigt.

Eine Entzündung der Bauchspeicheldrüse (Pankreatitis) entsteht durch Schädigung des Pankreasgewebes (durch Verletzungen, Alkoholabusus) oder wenn die Verdauungsenzyme der Bauchspeicheldrüse durch z.B. Gallensteine nicht in den Darm abgegeben werden können und schon am Ort ihrer Entstehung aktiv werden - es kommt zur "Selbstverdauung" der Bauchspeicheldrüse. Eine akute Pankreatitis ist lebensbedrohend.
Wiederholen sich die akuten Bauchspeicheldrüsenentzündungen oder entwickelt sich eine andauernde Entzündung, so wird von einer chronischen Pankreatitis gesprochen. Die chronische Pankreatitis führt zu einem Funktionsverlust und schliesslich zu einer völlig ungenügenden Funktionstüchtigkeit der Bauchspeicheldrüse (Pankreasinsuffizienz).
Durch die ungenügende Funktionstüchtigkeit werden weniger Verdauungsenzyme und weniger Insulin gebildet - das führt somit zu Verdauungsschwierigkeiten und zur Zuckerkrankheit (Diabetes mellitus).
Haupterkrankungsursache der Bauchspeicheldrüsenentzündung ist mit 30 - 50 Prozent aller Fälle:
- Das Vorhandensein von Gallensteinen, die den Abflussgang der Bauchspeicheldrüse in den Darm verschliessen
- Chronischer Alkoholmissbrauch (nahezu ebenso häufig)
Seltener kommen als Ursache in Frage:
- Nebenwirkungen von Medikamenten
- Virusinfektionen (z.B. Hepatitis, Epstein-Barr-Virus, Masern, Mumps )
- Operationstraumen (Verletzungen während einer Operation)
- Fettstoffwechselstörungen (Hyperlipidämie)
- Überfunktion der Nebenschilddrüse (Hyperparathyreoidismus)
- Zystische Fibrose
- Bauchverletzungen
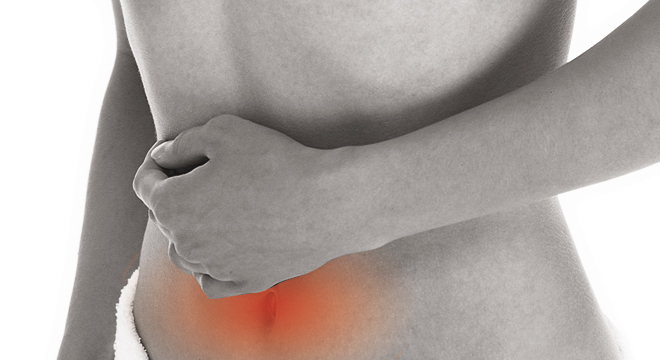
In erster Linie verursacht eine Entzündung der Bauchspeicheldrüse starke Bauchschmerzen, aber auch Übelkeit, Erbrechen und Blähungen.
- Plötzlich einsetzende bohrende Bauchschmerzen, die wie ein Gürtel um den Leib ziehen, oft in Rücken oder Schultern ausstrahlend
- Übelkeit
- Erbrechen
- Blähungen
- Fettiger Stuhl; ev. Durchfall
- Gesichtsrötung
- Fieber
- Gewichtsverlust
Bei schweren, akuten Fällen kommt es zu Schockzuständen mit folgenden Zeichen:
Man unterscheidet zwischen akuter und chronischer Pankreatitis:
Typ: Akute Pankreatitis
Symptome: Plötzlich einsetzende starke und gürtelförmige Abdominalschmerzen
Morphologie:
- Entzündliche Wasseransammlung (Ödem) im Pankreas
- Lokale Wasseransammlung im Bauchraum (Aszites)
- Nekrosen (abgestorbene Zellen)
Ursachen:
- Gallensteinabgang
- Alkoholmissbrauch
- Postoperative oder traumatische Pankreatitis
- Vorausgegangene ERCP (Gallen- und Pankreasganguntersuchung)
- Hyperparathyreoidismus (Schilddrüsenüberfunktion)
Typ: Chronische Pankreatitis
Symptome: Chronische, in den Rücken ausstrahlende, vom Magen ausgehende Beschwerden
Morphologie:
- Verkalkungen
- Pankreasgangverbreiterungen und -verengungen
- Narbiger Organumbau
- Fibrose
- Spät: Organverkleinerung
- Funktionsverlust
Ursachen:
- Alkoholmissbrauch
- Pankreasgang verengung
- Pankreatikolithiasis (Pankreasgangverstopfung durch Steine)

Zur Diagnose einer Bauchspeicheldrüsenentzündung werden verschiedene Untersuchungen und Abklärungen durchgeführt. Dazu gehören unter anderem:
- Erhebung der Krankengeschichte (Anamnese)
- Blutbild (Leukozyten), Serumwerte: Amylase, Lipase, Bilirubin, Alkalische Phosphatase, GOT, GPT, y-GT, Gerinnung, Blutzucker
- Ultraschall (Sonographie)
- Röntgenbild (Abdomenübersichtsaufnahme)
- Computertomographie des Abdomens (CT: Abgestorbenes Gewebe, Verkalkungen, Organvergrösserung)
Manchmal zusätzlich:
- ERCP (Gallengang und Pankreasgang Endoskop ie) ist eine wichtige Untersuchung, mit welcher der Gallengang und der Pankreasgang dargestellt werden können. Dabei wird eine Spiegelung der Papille, der gemeinsamen Mündung von Gallengang und Pankreasgang in den Dünndarm, mit einem beweglichen Endoskop durchgeführt. Die Papille wird durch das Endoskop mit einer dünnen Sonde sondiert und darüber mit Kontrastmittel gefüllt. In dieser Situation werden Röntgenaufnahmen durchgeführt, welche die Gänge, allfällige Gangunterbrechungen und Abflussbehinderungen darstellen.
- Oesophago-Gastro-Duodenoskopie (Ausschluss eines Magen/Zwölffingerdarmgeschwürs durch Spiegelung der Speiseröhre, des Magens und des Zwölffingerdarmes mit einem Endoskop).
Bei chronischer Pankreatitis:
- Bauchspeicheldrüsen-Funktionsdiagnostik (Pankreasfunktionsdiagnostik)
- Röntgenaufnahme der Magendarmpassage (Magenausgangsverengung)
- ERCP (Verengung des Pankreasganges und des Gallenganges)
- Ev. Computertomographie
- Endosonographie (Ultraschall im Körperinnern), um ein Karzinom (Krebs) auszuschliessen
- Stuhluntersuchung (Bestimmung der Pankreaselastase 1 im Stuhl)
Bei akuter Pankreatitis muss der Patient sofort in ein Krankenhaus eingewiesen werden. Primär muss die Ursache der Entzündung behandelt werden, zum Beispiel durch die Entfernung von Gallensteinen. Die Behandlung der Pankreatitis besteht in der Regel in der Schmerztherapie und der Behandlung von Komplikationen wie Schock (durch die Gabe von Flüssigkeit durch die Vene), Infektionen und schweren lokalen Komplikationen durch die freigesetzten Verdauungsenzyme (Nekrosen). Bei Anzeichen einer bakteriellen Infektion ist die Gabe von Antibiotika sinnvoll.
Ist eine Operation unumgänglich, wird die Bauchspeicheldrüse meist nur teilweise durch einen mittleren Bauchschnitt entfernt. Nach solchen relativ grossen Operationen ist immer ein Aufenthalt auf der Intensivstation erforderlich.
Bei Funktionsverlust des Pankreas (nach Operation oder langjähriger chronischer Pankreatitis) müssen die Verdauungsenzyme und das Insulin, welche normalerweise vom Pankreas geliefert werden, durch entsprechende Medikamente ersetzt werden.
Bei der operativen Behandlung bestehen die üblichen Risiken, wie Wundheilungsstörung, Blutung und Thrombose, Wundinfektionen, Fieber, Überreaktionen auf Medikamente oder auf Verbandmaterial. Ebenso können Probleme bei der Heilung der vielen Nahtstellen im Bauchraum vorkommen. Besonders gefährdet ist hier die Naht zwischen Bauchspeicheldrüse und Darm.
Wurde die gesamte Bauchspeicheldrüse entfernt, kann der Patient danach keine Verdauungsenzyme und kein eigenes Insulin mehr produzieren und muss somit diese Enzyme bei jeder Mahlzeit einnehmen respektive spritzen. Die ErnährungsberaterInnen der Kliniken sorgen jeweils für die Nachbetreuung betreffend Ernährungsfragen bei neu operierten Patienten.
Komplikationen der akuten, schweren Pankreatitis sind Zystenbildung, Blutungen, Kreislaufzusammenbruch mit Schock und sogar Tod.

